ちょっと気になる泌尿器科のお話
泌尿器科ってどんな診療科なの?
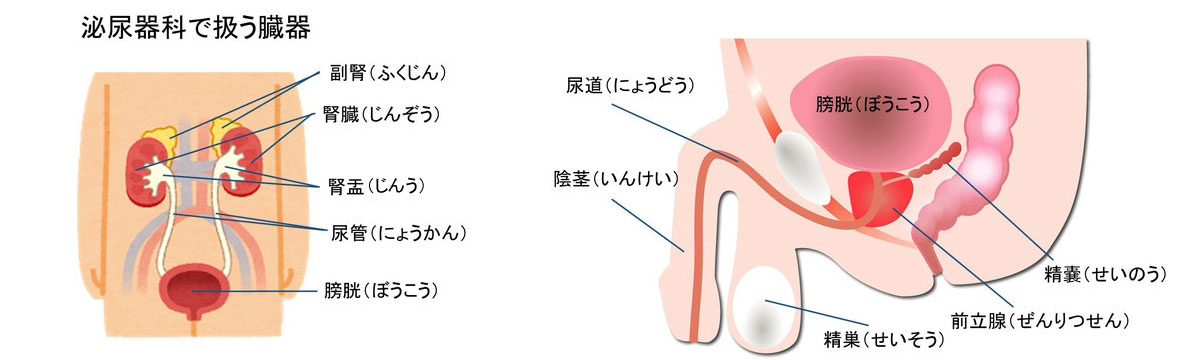
赤ちゃんからお年寄りまで男女の尿(おしっこ)に関連した臓器(腎臓・尿管・膀胱・尿道)の病気を扱います。 また、男性生殖器(陰茎・前立腺・精巣)の病気の診療も行います。
男女共通のお悩み
男女共通の病気について解説します。

①夜間頻尿(やかんひんにょう)
夜間頻尿とは、排尿のために夜間にトイレに1回以上起きなければならず、そのことで生活の質が下がっている状態のことです。実際には夜間の排尿回数が2回以上になると治療の対象となることが多くなります。
夜間頻尿は、前立腺肥大症や過活動膀胱などの泌尿器科疾患が原因のこともありますが、夜間の尿量増加や、睡眠障害、睡眠時無呼吸症候群、加齢など様々な要因が関与しており、治療の前に、原因をしっかり精査することが大切です。排尿した時刻と1回の排尿量を記録した「排尿日誌」をつけてもらう場合もあり、記録を分析することで夜間頻尿の原因がわかってきます。
治療はまず生活習慣の改善を行い、それでも症状の改善を認めない場合には、夜間多尿や前立腺肥大症・過活動膀胱・睡眠障害など原因に対するお薬による治療を行います。

②過活動膀胱
「過活動膀胱」とは、尿意切迫感を必須とする症状症候群であり通常は頻尿や夜間頻尿を伴います。
尿意切迫感とは、「突然起こる、我慢できないような強い尿意」のことです。症状症候群とは、検査での診断でなく、尿意切迫感の症状があれば過活動膀胱と診断するというものです。
過活動膀胱により、おしっこが漏れてしまうことを「切迫性尿失禁」といいます。
過活動膀胱の症状は、頻尿(夜間頻尿)、尿意切迫感、切迫性尿失禁から構成され、日常生活に支障をきたします。
過活動膀胱や切迫性尿失禁には良く効くお薬があるので、お困りの方はお近くの泌尿器科を受診して御相談されるといいでしょう。
③過活動膀胱の薬物療法について
過活動膀胱のお薬には、「抗コリン剤」と「β3作動薬」という2種類のお薬があります。
【抗コリン剤】
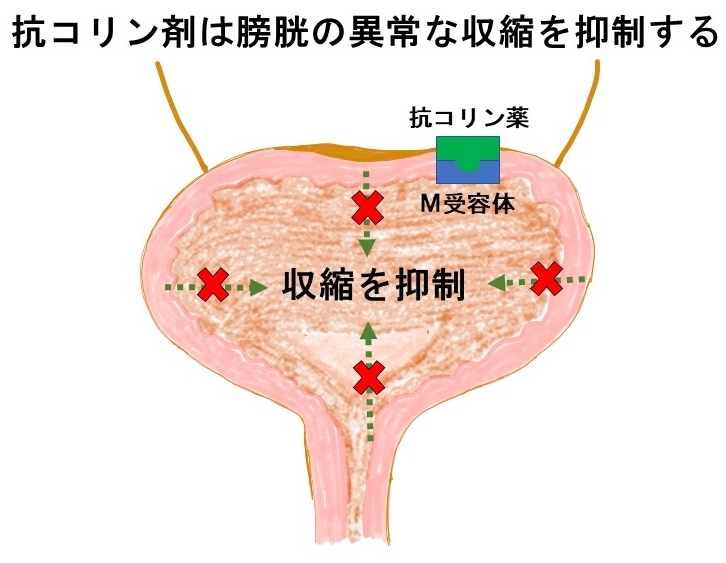
排尿をする際には、膀胱の筋肉(排尿筋といいます)が収縮して膀胱内のおしっこを体外に排出させます。過活動膀胱の患者さんは、排尿筋が自分の意志に反して異常に収縮することが知られています。排尿筋の収縮をコントロールしているのは、膀胱を支配する副交感神経(自律神経のひとつ)である骨盤神経です。
骨盤神経の終末からアセチルコリンという神経伝達物質が放出されて膀胱の排尿筋上のムスカリン受容体に結合することで排尿筋の収縮が引き起こされます。抗コリン剤は、この神経伝達物質であるアセチルコリンがムスカリン受容体に結合するのをブロックするお薬であり、その結果として膀胱の異常な収縮が抑えられます。過活動膀胱による尿失禁(切迫性尿失禁といいます)にもとても有効です。
現在我が国においては、過活動膀胱の治療に対して6種類の抗コリン剤が認可されており、内服薬と貼付剤があります。それぞれムスカリン受容体のサブタイプに対する選択性や作用時間などに違いがあります。
過活動膀胱に対する抗コリン剤は安心して内服できる薬剤ですが、膀胱以外のムスカリン受容体にも作用するので、口渇や便秘、目のかすみなどの副作用が出現することがあります。また、前立腺肥大症や神経因性膀胱などで排尿障害がある場合は残尿が増加したり尿閉といっておしっこが詰まって尿が出なくなる場合がありますので抗コリン剤投与中は定期的に残尿のチェックを行います。
【β3作動薬】
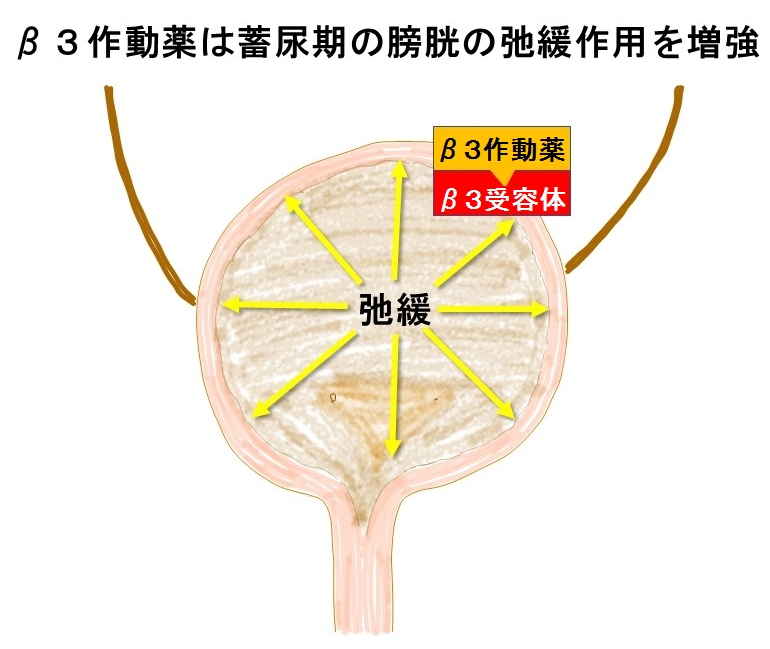
おしっこを膀胱に溜めている時(蓄尿期といいます)には、膀胱の拡張をコントロールする交感神経(自律神経のひとつ)の神経終末よりノルアドレナリンという神経伝達物質が放出されて、膀胱のβ3受容体に結合することで膀胱が弛緩(ゆるむこと)し、尿道にある同じく交感神経のα1受容体を介して尿道が収縮することで尿が失禁せずに膀胱に溜まるようになっています。
過活動膀胱の患者さんでは、蓄尿期においてもアセチルコリンの放出が続き、膀胱のムスカリン受容体に結合するので膀胱の異常な収縮が起こります。そのため膀胱に尿が溜まっていなくても尿意を感じてトイレに行きたくなるのです。
β3作動薬は膀胱のβ3受容体に結合してノルアドレナリンによる膀胱の弛緩作用を増強します。その結果として、膀胱容量が増大し過活動膀胱を改善します。
β3作動薬は抗コリン剤のような口渇・便秘といった副作用がないことも利点であり、最近では過活動膀胱の患者さんがまず最初に飲み始める薬です。
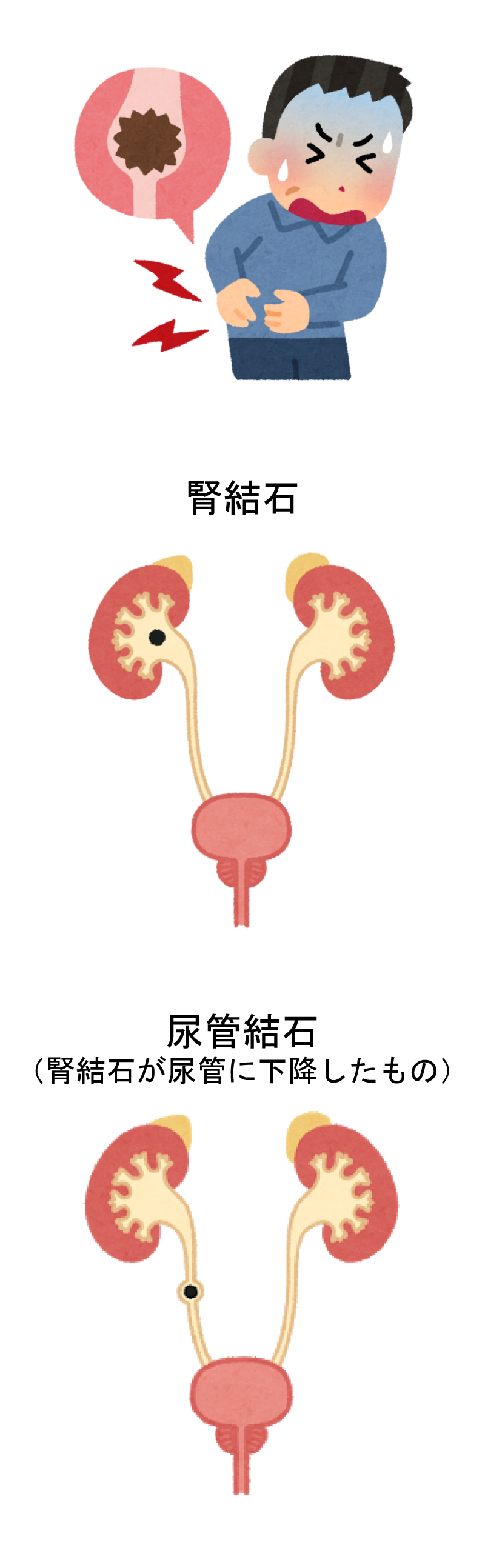
④尿路結石(腎結石・尿管結石)
尿管結石は、腎臓で発生した結石が尿管に下降し、尿管の途中で引っかかって尿の流れをせき止めることで、産生され続ける尿により、腎盂内の圧が上昇し、激烈な側腹部の痛みが起こります。あまりの痛さで救急車を呼んで病院に搬送される方もいます。
尿路結石の原因は様々ですが、生活習慣病の一つと考えられています。
男性は、高血圧や高脂血症・糖尿病などの生活習慣病が出現しやすい30歳~60歳ぐらいまでの幅広い年齢に発症します。女性は閉経後の50歳以降に発症のピークがあり、尿中へのカルシウム排泄が増加することが原因とされています。閉経後の女性に骨粗鬆症の患者さんが増加することと同じ理由です。
結石の大きさが小さく(1cm未満)、発症時の尿管結石の位置が膀胱に近いほど自然排石が期待できます。自然排石しない結石に対する治療には、体外衝撃波という機械で結石を細かく砕いて自然排石を期待するか、麻酔下に尿管に内視鏡を挿入して結石をレーザーで砕石して砕石片を回収する手術があります。
尿路結石は5年間で半分近くの方が再発することが知られており、再発を予防することが大切です。
結石の予防として大切なこと
- ①水分を摂取して一定の尿量を保ちましょう。食事以外に2L以上の水分摂取が推奨されています。
- ②肥満に気をつけてバランスのよい食事に心がけ、特に塩分のとりすぎや甘いもののとりすぎは尿中のカルシウムが増加して尿路結石ができやすくなるので控えましょう。
- ③就寝中は十分な体動がなく、結石ができやすいとされており、就寝間際に飲食してすぐに寝てしまうと尿路結石が特にできやすくなります。働き盛りの年齢の方にはなかなか難しいことですが、就寝4時間前には夕食を済ませ、以後、水や麦茶の摂取のみとしましょう。
⑤おしっこに血が混じる(血尿)
おしっこに血が混じることを血尿といいます。
【血尿の分類】
~目で見て血尿とわかるかそうでないか~| 肉眼的血尿 | 目で見て明らかに血液が混ざった尿 |
|---|---|
| 顕微鏡的血尿 | 尿検査で尿中に血液が混じっていることが判明したもので、健診では「尿潜血反応+」のように表現されます。 |
| 症候性血尿 | 排尿時の痛みや頻尿などの症状がある。 |
|---|---|
| 無症候性血尿 | 無症状の状態で血尿だけが出る。 |
【血尿の原因】
血尿の原因は様々で、尿検査や尿細胞診検査、超音波検査などを行い原因検索を行います。
| 原因 |
|
|---|
【どうしたらいいの?】
肉眼的血尿・症候性血尿の場合は早めに泌尿器科を受診しましょう。
健診で尿潜血反応+を指摘された方も年に1回は腎臓や膀胱など、おしっこの通り道に異常がないか超音波検査や尿検査(再検査)をした方がいいでしょう。
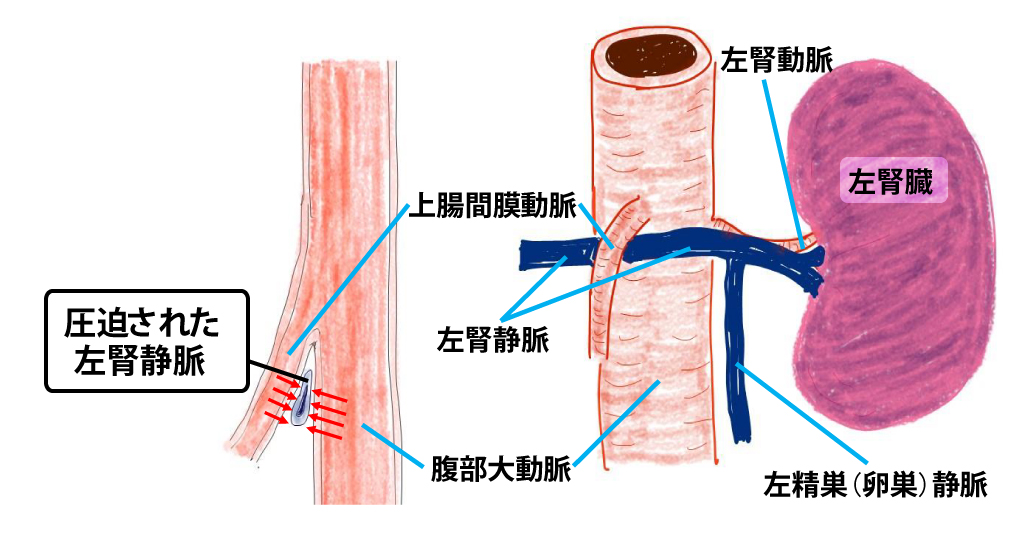
(注1)ナットクラッカー症候群
腎臓は腎臓に入る動脈(腎動脈といいます)から血液が入り、老廃物や余分な水分をろ過して尿に排出した後、ろ過後の血液を静脈(腎静脈といいます)から下大静脈という腹部の静脈に送ります。
左の腎静脈は下大静脈まで距離があるので右より長く、途中で腹部大動脈の上を交叉しています。ちょうど左腎静脈が腹部大動脈を交叉する直上より上腸間膜動脈という小腸と大腸の一部を栄養する動脈が出ており、腹部大動脈と上腸間膜動脈の間に左腎静脈は挟まれています。挟まれる力が強いと左の腎静脈がつぶされて、静脈の圧が上昇し、これが血尿の原因になることがあるとされています。
二つの動脈に左腎静脈が挟まれる様子が、クルミ割機のように見えることからナットクラッカー症候群と呼ばれています。
⑥泌尿器がんと生活習慣

【喫煙】
肺癌と喫煙との因果関係は有名ですが、泌尿器がんの発症と喫煙との因果関係についての認知度はまだまだ高くないと思います。 喫煙により膀胱がんの罹患リスクは2-5倍に増加するとされています。当然、1日に吸う本数が多いほど、喫煙期間が長いほどそのリスクは高くなります。逆に禁煙を行うことでリスクは下がり、禁煙期間が長いほどその効果は大きくなります。私は膀胱がんの患者さんにまず禁煙を勧めます。それは、喫煙が術後の再発率とも強い関連があるからです。腎盂と尿管も膀胱と同じ「尿路上皮」でできており、腎盂・尿管がんでは、喫煙者は非喫煙者に比べて3倍の発症リスクがあるとする報告があります。その他、前立腺がん、腎がんでも発癌と喫煙との関連性が指摘されています。
【食生活】
もともと日本人の前立腺がんの罹患率は欧米人に比べて非常に少ないことが知られています。しかし、近年は日本においても前立腺がんの罹患率は増加傾向にあり、食事の欧米化が原因の一つであると言われています。アメリカに移住した日本人の前立腺がんの罹患率が、日本に住む日本人とアメリカに住むアメリカ人の中間になることは、人種が同じでも肉食中心の日系アメリカ人と日本において伝統的な日本食を続けていた日本人との毎日の食事の違いが罹患率の差につながっているのではないかとされています。
欧米的な食事とは、高脂肪で肉中心の食事のことであり、動物性脂肪に含まれる飽和脂肪酸は前立腺がんのリスクを高めるとされています。
対する日本食とは伝統的な日本食のことであり、野菜や魚中心で豆腐や納豆などの大豆製品を多く摂取する食事のことです。
魚類に多く含まれるドコサヘキサエン酸(DHA)とエイコサペンタエン酸(EPA)は前立腺がん細胞の増殖を抑制するとの報告があります。また、大豆に含まれる大豆イソフラボンの前立腺がん予防効果が期待されています。また緑茶に含まれるカテキンやトマトに含まれるリコピンが前立腺がんの発症リスクを下げる効果があると注目されています。

また、腎がんでは肥満により特に若年者の発癌リスクが上昇することが知られています。私も20歳代の家族歴のない腎がん患者さんを診療したことがありますが、BMI30越えの巨漢の方でした。
生活習慣と発癌との関係の論文はどれもエビデンスレベル(科学的根拠の信頼性の度合い)は高くないのですが、禁煙が健康にいいことは間違いないですし、朝食に納豆を食べることや豆腐のお味噌汁を飲むことは簡単にしかも安全に取り入れられる食習慣です。緑茶を飲んだり、無塩のトマトジュースを飲むこともお勧めです。あなたも生活習慣を見直してみませんか。
⑦クレアチニンが高いと言われたら
クレアチニンは、クレアチンリン酸という物質が筋肉を動かすためのエネルギーとして使用され、それが代謝された後にできる老廃物です。通常クレアチニンは腎臓からろ過されて尿中に排出されます。腎臓の機能が低下すると本来尿中に排出されるクレアチニンが血液中に残存し、血中のクレアチニンの濃度が上昇してきます。
従って、クレアチニンが高い場合は腎臓の機能が低下している可能性があります。クレアチニンの値に加えて、年齢と性別の要素を組み合わせて算出されるeGFRという項目が60ml/min/1.73㎡以下になるようだと慢性腎臓病の可能性があります。
本当に腎臓の機能が低下しているかどうかは、尿検査や腎臓の超音波検査、血液検査を行い総合的に評価します。筋肉量が多い場合や激しい筋肉トレーニングの後などでは腎臓の機能に異常がなくてもクレアチニンが正常範囲を超えることもあり、その場合はシスタチンCという血液検査でeGFRを測定すると、単に筋肉量が多いだけなのか、腎機能が低下しているかがわかります。
男性に多いお悩み
男性がかかりやすい泌尿器科の病気について解説します。
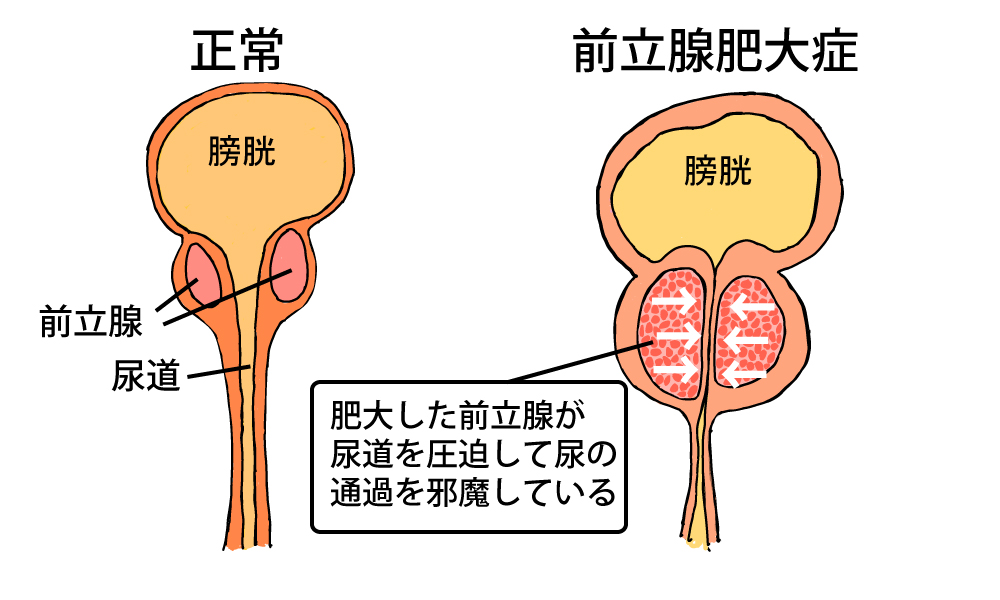
①前立腺肥大症(ぜんりつせんひだいしょう)
前立腺は膀胱の下に位置する臓器で中に尿道が通っています。精液を分泌する役割があり、前立腺部の尿道に精液が分泌される穴があって(精丘といいます)精液はここから尿道に出てきます。
前立腺肥大症の病態としては、前立腺の増大により前立腺部の尿道が物理的に圧迫される「機械的圧迫」と前立腺部尿道の平滑筋の緊張・収縮により尿道内圧が上昇する「機能的圧迫」の2つのメカニズムにより排尿困難などの症状が出現します。
また、長期間の尿道抵抗上昇に逆らって排尿することで、膀胱の筋肉(排尿筋)が変化し、排尿筋の収縮力低下に至れば外科的治療により前立腺の機械的閉塞を解除しても排尿障害が改善しないケースも存在します。症状が軽いうちに治療を開始することが重要です。
前立腺肥大症の治療には、薬物療法と手術があり、軽症・中等症の方が薬物療法、重症の方には原則手術を行います。
②前立腺肥大症の薬物療法について
お薬の治療には主に、α1ブロッカー、5α還元酵素阻害薬、PDE5阻害薬という3種類のお薬が承認されています。その他には生薬や漢方、サプリメントなどがあります。処方薬の中心の3種類のお薬について解説します。
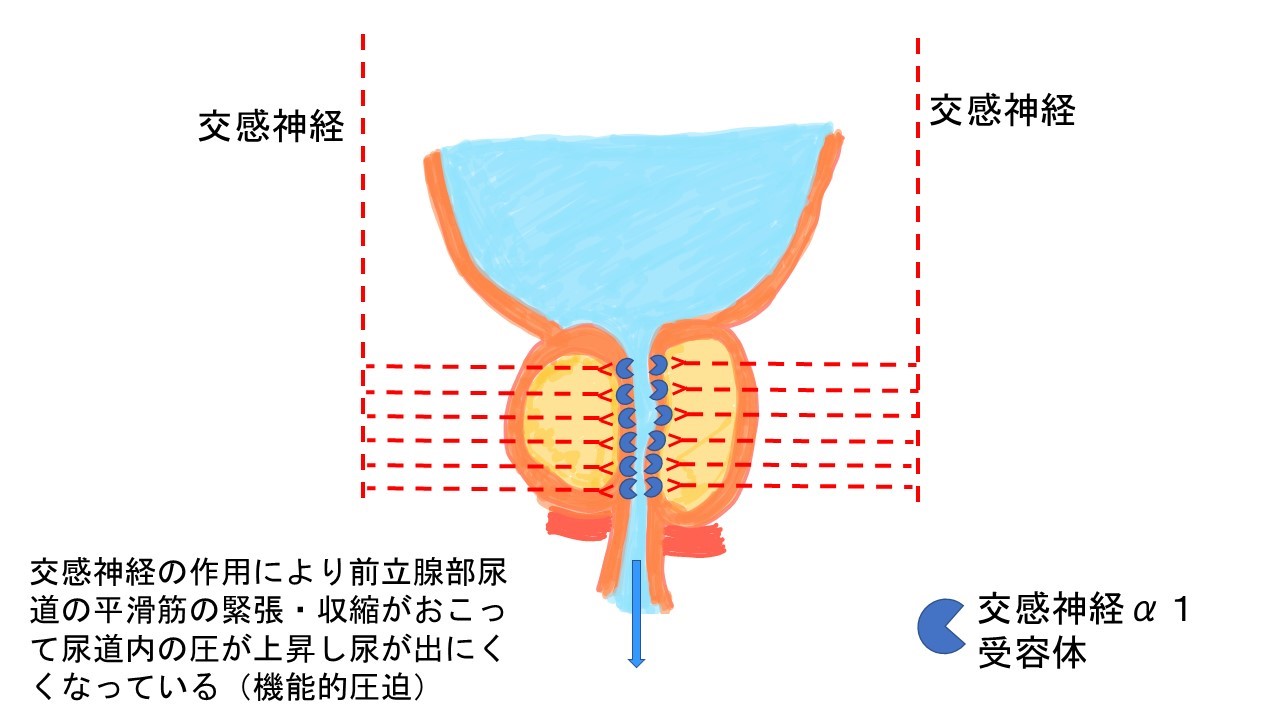
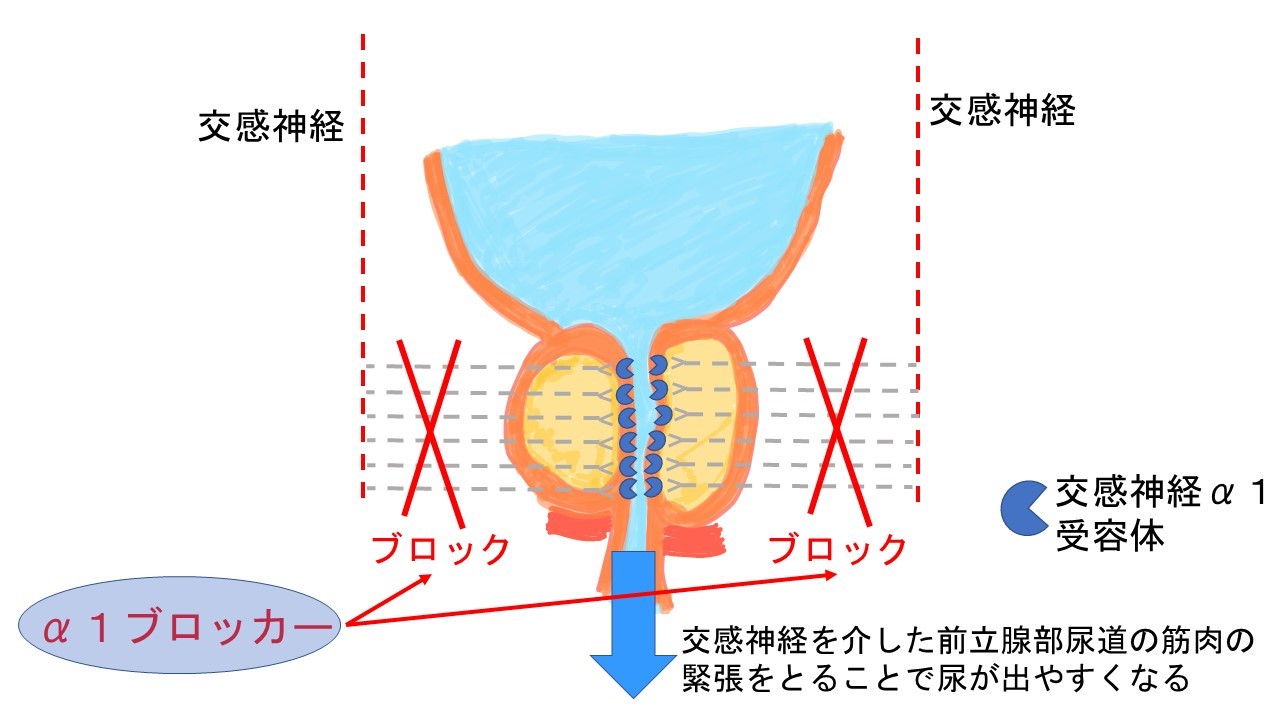
①α1ブロッカー
前立腺部尿道には交感神経のα1受容体というものが多く分布しており尿道の平滑筋という筋肉の緊張・収縮に関わっています。ここをブロックして尿道の抵抗を下げ、尿を出やすくするお薬です。一般に広く普及しているお薬でジェネリック薬も多数発売されています。おしっこの勢いが弱い、おしっこが出ずらい症状がある方に勧めるお薬です。
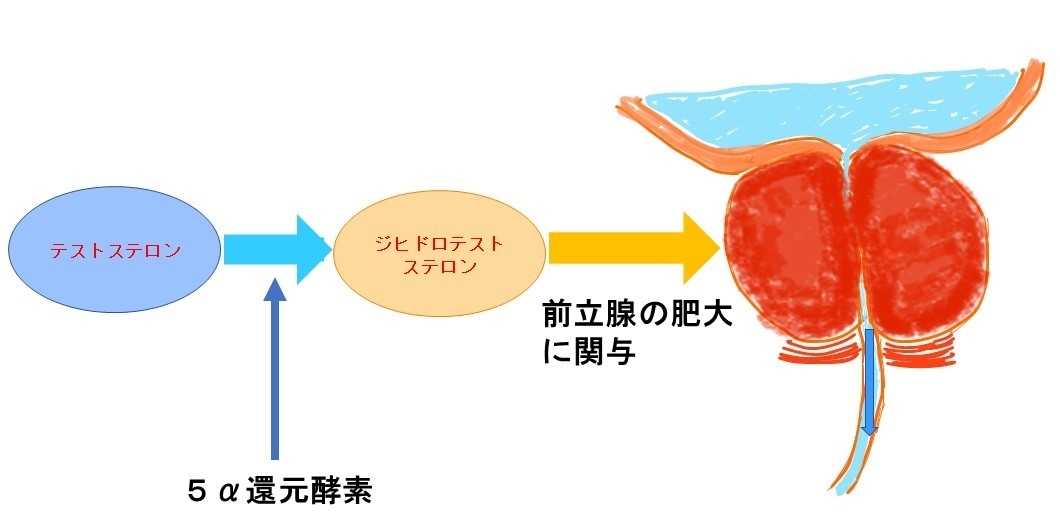
②5α還元酵素阻害薬
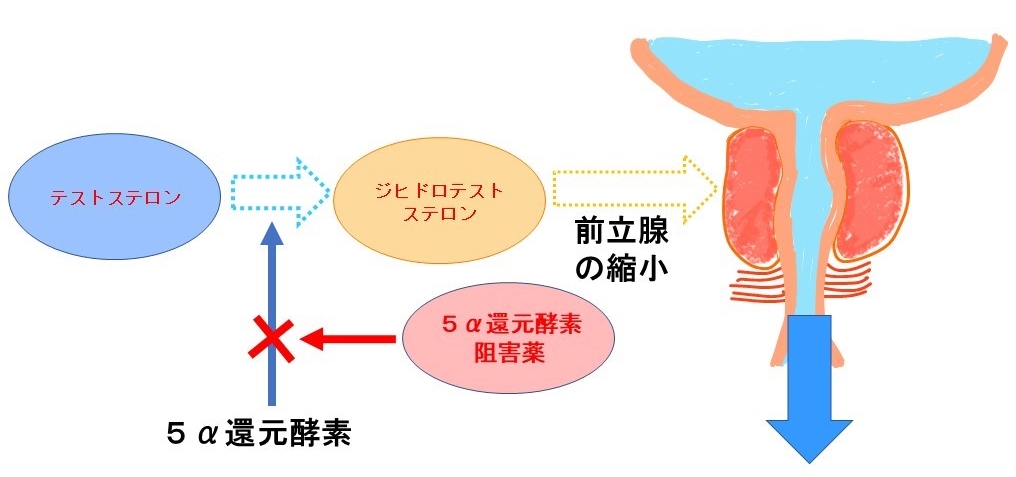
前立腺は男性ホルモン(ジヒドロテストステロン)の影響を受けて大きくなります。前立腺が大きくなると、尿道を物理的に圧迫したり、膀胱を押し上げてスムーズな排尿ができなくなってきます。5α還元酵素阻害薬は前立腺内に入る男性ホルモン(ジヒドロテストステロン)をブロックして前立腺を縮小させる効果があり、前立腺が小さくなることで尿道の抵抗を下げてスムーズな排尿ができるようにします。
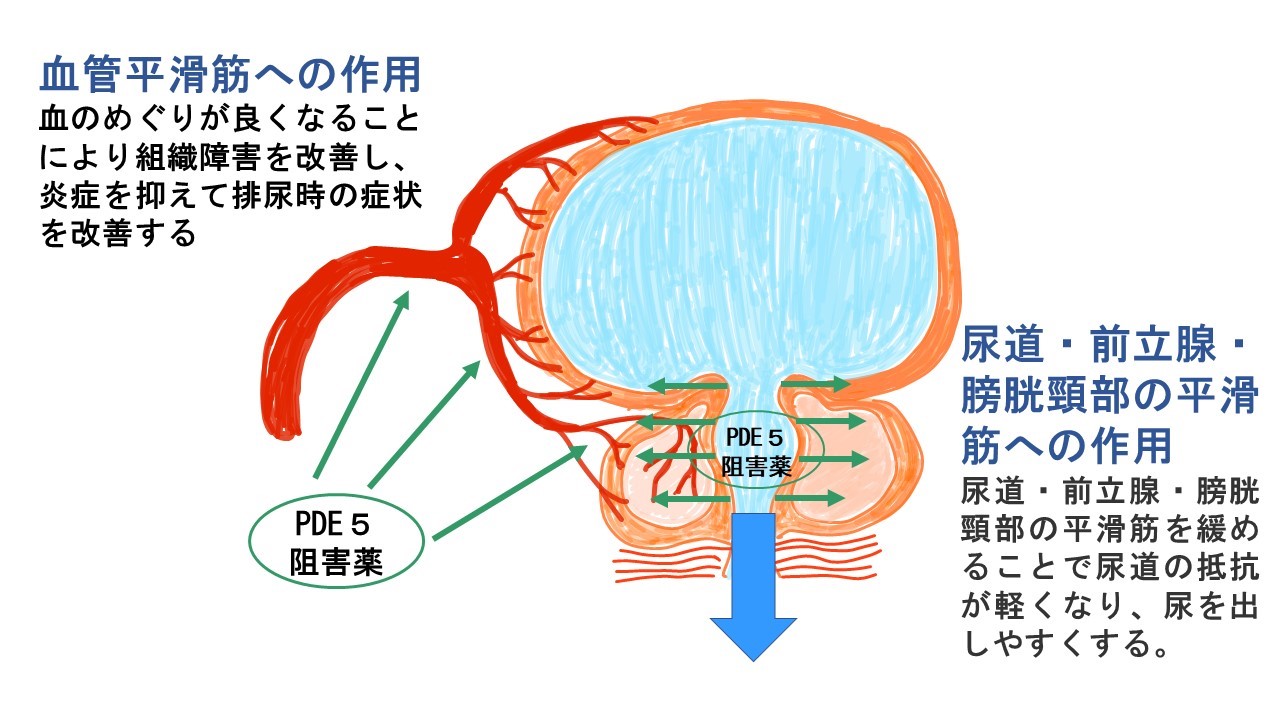
③PDE5阻害薬
PDE5阻害薬は血管の平滑筋という筋肉を緩めることで組織への血流や酸素供給量を増やし、血のめぐりが良くなることで組織障害を改善したり、炎症を抑えて排尿時の様々な症状を改善するとされています。
また、尿道や前立腺、膀胱頸部でも平滑筋という筋肉を緩めることで尿道の抵抗が軽くなり、尿を出しやすくします。
③前立腺癌(ぜんりつせんがん)
前立腺癌の多くは50歳以上の男性に発生する癌で、稀に進行が速いものもありますが、比較的ゆっくり進行します。早期の段階では、ほとんど自覚症状はなく、頻尿や排尿困難感など前立腺肥大症の症状で泌尿器科を受診された方が、たまたま泌尿器科で前立腺癌を指摘されることがあります。50歳以上の方を対象とした前立腺癌検診でPSA*という前立腺癌の腫瘍マーカーを測定し、基準値より高値を指摘されて泌尿器科を受診される方も増えています。
PSAってなんですか?
PSAはProstate Specific Antigen(前立腺特異抗原)の略で前立腺癌の腫瘍マーカーです。
PSAは前立腺から精液中に分泌される物質でセリンプロテアーゼという蛋白分解酵素です。本来PSAは精液中に分泌され、ゼリー状の精液を分解してサラサラにすることで精子の運動性を高め、精子が受精をしやすくする役割があります。
前立腺癌や前立腺肥大症・前立腺炎などで前立腺の構造が壊れるとPSAが血液中に入りやすくなります。前立腺癌の患者さんが血液検査でPSA高値を指摘されることが多いのはこのためです。
前立腺癌以外でもPSAは上昇するため、前立腺癌かどうかは、経直腸超音波・MRIなどの画像検査や前立腺生検などの病理組織検査を行い判断をします。
④男性のちょい漏れ

男性のちょい漏れで一番多いのは、排尿後に尿の切れが悪く下着を濡らしてしまうタイプの尿漏れです。
このタイプの尿漏れは、尿道が膀胱から出て陰茎の中に入る手前の「球部尿道」という場所に、排尿後に尿が溜まったままになることで、排尿後に陰茎を下着にしまったタイミングで時間差で出てくる尿が原因です。専門的には「終末時滴下」といいます。終末時滴下はお薬で止めることは難しく、排尿の仕方を工夫することで漏れる量を減らします。
まず、排尿する際の下着(パンツ)ですが、ボクサーパンツのように前開きのないパンツですとしっかりパンツを下げて排尿しないと、球部尿道の先を下着が圧迫して尿が残りやすくなります。
また、会陰部のあたりをしっかり押して残った尿をしごきだしてあげるのもいい方法です。
また、最近の住宅事情ではトイレを汚さないために、座って排尿する方が多くなりました。座って排尿すると球部尿道への尿溜まりが多くなりやすいので、排尿した後に、トイレットペーパーを厚めにとって尿道にあてて立ち、終末時滴下を吸わせて捨てれば下着は汚れにくくなります。
また、男性にも女性同様、過活動膀胱による失禁(切迫性尿失禁といいます)がおこることがあります。男性の場合は、前立腺肥大症を合併する過活動膀胱が多く、過活動膀胱の治療とともに、前立腺肥大症の治療が必要な場合があります。高齢男性から頻尿の訴えがあり、残尿の有無を見ずに過活動膀胱の治療薬を投与されたために尿閉になって泌尿器科に紹介となることはよくあることです。
男性では少ないですが、前立腺手術後などの方には腹圧性尿失禁も起こります。前立腺手術後の腹圧性尿失禁については骨盤底筋運動が基本となりますが、重症症例では尿失禁に対する手術も行われています。
女性に多いお悩み
女性は男性と違い、尿道が短いため特に持病がなくとも膀胱炎や腎盂腎炎といった尿路感染症を起こしやすくなります。また、加齢に伴って尿の勢いが落ちることが多いのが男性ですが、女性は加齢に伴い腹圧性の尿失禁が多くなります。また、閉経後のホルモンバランスの変化により、高齢の方に尿路結石ができやすくなります。女性に多い泌尿器科の病気について説明します。

①膀胱炎・腎盂腎炎
女性は尿道が短く、膀胱に腸管由来の細菌が侵入しやすい構造になっています。膀胱に細菌が侵入してもすぐに排尿すれば細菌は体外に排出されるので問題となりませんが、細菌が膀胱内で繁殖してしまうと膀胱に炎症が起こります。これが膀胱炎です。症状としては、頻尿・排尿時痛・残尿感・血尿などです。一般的には尿検査をするだけで膀胱炎の診断ができます(通常は膀胱炎の方に膀胱の内視鏡検査は行いません)。治療としては抗生剤の内服となります。
膀胱に侵入した細菌が尿路を逆行して腎臓まで進入し、腎臓の細菌が血液に侵入することで高熱を呈することがあり、この状態を腎盂腎炎といいます。腎盂腎炎は高熱に倦怠感を伴いますので、重症の場合は病院に入院した上で、点滴からの抗生剤投与が必要になる場合があります。
②女性のちょい漏れ(尿失禁)
女性のちょい漏れ(尿失禁)は主に2つのタイプに分かれます。
【~腹圧性尿失禁~】
重いものを持った時、咳や大笑いした時などにちょっと漏れてしまうのが腹圧性尿失禁です。骨盤底筋がゆるむことで女性の尿道を下支えしていた組織がゆるくなり、腹圧がかかった時に尿道を支えきれなくなって尿道の圧迫が不十分で尿が漏れてしまうものです。
治療としては「骨盤底筋運動」という筋肉トレーニングが有効です。
以下に信頼できるウェブサイトを御紹介します。
腹圧性尿失禁は、重症例では手術も有効です。
TVT手術またはTOT手術という、専用キット(器具)を使って尿道と腟の間に幅1㎝のポリプロピレン製のテープを通して尿道を支えるものです。
【~切迫性尿失禁~】
切迫性尿失禁は、過活動膀胱が原因で、急な尿意でトイレで排尿するまでに間に合わなくて漏れてしますものです。洗い物の途中なのに作業を中断してトイレに駆け込んだことはありませんか?
切迫性尿失禁は薬物療法が良く効きます。(お薬については過活動膀胱の解説をご覧ください。)ひとりで悩まずお気軽に泌尿器科でご相談ください。
お子様に多いお悩み

①男女共通のお悩み:おねしょ(夜尿症)
夜尿症は「5歳以降で1か月に1回以上のおねしょが3か月以上続く場合」と定義されており、5-6歳児で10-20%、10歳児で5-7%が罹患していると推測されています。夜尿症の経験はトラウマとなることが知られており積極的な治療介入が必要とされています。
夜尿症は膀胱に1回に貯められるおしっこの量と夜眠っている間に作られる尿の総量が関係しており、まずは生活習慣の改善を行います。
① 規則正しい生活をし早寝早起きをする。
② 就寝2-3時間前には夕食を済ませ夕食以降の水分はコップ1杯までとする。
③ 必ず就寝前にトイレで排尿する。
以上の生活習慣の改善でも夜尿症が治らない場合は、
「お薬の内服」 や「アラーム療法」による治療を行います。
宿泊行事まで1か月未満など重要なイベントが迫っている場合は、ご家族と宿泊行事の責任者が連携し対応策をとる必要があります。
お困りの方は、お近くの泌尿器科または小児科で御相談されるとよろしいでしょう。
<男の子の病気>
①亀頭包皮炎(きとうほうひえん)
主にお子さんに発症する陰茎包皮の感染症です。
おちんちんの先が真っ赤になって腫れあがり、排尿の時に痛がるようになります。治療は抗生剤を内服すると数日で良くなります。背景に真性包茎があることがほとんどで、亀頭包皮炎を繰り返す場合は包茎の治療が必要になることがあります。
②精巣上体炎(せいそうじょうたいえん)
陰嚢の中には左右1つずつ精巣(睾丸)がありますが、精巣に連続して精巣上体という臓器があります。ここに尿路の細菌が入り込んで、感染を起こしたものを精巣上体炎と言います。
精巣上体炎はお子さんの「タマが痛い」という訴えで気が付きます。精巣上体を触るととても痛がり、炎症で陰嚢の皮膚が赤く腫れることもあります。治療は抗生剤を内服します。小学校高学年から中学生ぐらいの男の子の場合は次に述べる精巣捻転という病気との鑑別が非常に重要です。
③精巣捻転(せいそうねんてん)
生まれつき精巣から続く精巣上体に形の異常があり、さらに固有鞘膜への付着異常があるお子さんに起こります。小学校高学年から高校生ぐらいまでの男子に、急に発症する激烈な陰嚢痛として発症します。病態は精巣の根元が何回転も捻じれて精巣への血流が遮断されることで起こります。陰嚢の外から精巣の捻じれを整復できなければ緊急に手術を行います。捻じれを整復できても待機的に手術を行い、精巣が捻じれないように「精巣固定術」という手術を行います。前述の精巣上体炎との鑑別が難しい場合があり、超音波での精巣や精巣上体の血流を評価することで精巣上体炎か精巣捻転か鑑別できる場合もありますが、判断に迷う場合は緊急手術を行い陰嚢を切り開いて精巣の状態を確認して判断することもあります。

④停留精巣(ていりゅうせいそう)
精巣は将来精子を形成するだけでなく、男性としての体を形成するための男性ホルモンを分泌する大切な臓器です。
男の子が生まれたらちゃんと陰嚢の中に「たま(精巣=睾丸)」が入っていることを確かめましょう。通常精巣は、お子さんがお母さんのお腹にいる間に腹腔から陰嚢内に下降します。遅くとも生後6か月ぐらいまでには下降が終了するとされています。精巣の下降が、腹腔内や、鼠径部・陰嚢高位など、さまざまな位置で止まって、陰嚢内に存在していない状態を停留精巣といいます。陰嚢内と鼠径部を行ったり来たりする「移動精巣」も広義の停留精巣となります。
精巣は熱によるストレスに弱く、腹腔内よりも1~2℃体温の低い陰嚢内に収まっていることが必要とされています。停留精巣の状態を放置すると、将来的に精巣が精子を作ったり、男性ホルモンを分泌する力が低下することになります。
停留精巣の治療は、精巣と陰嚢の底に糸をかけて精巣が陰嚢から動かないようにする「精巣固定術」という手術を行います。手術のタイミングですが、1歳前後から2歳までに手術をすることが勧められています。また、3-4歳など大きくなってから見つかった停留精巣についても、見つかった時点で手術することが勧められています。
⑤お子さんの包茎について
「包茎」とは陰茎の包皮が亀頭を覆っており亀頭が露出しない状態のことです。ほとんどすべてのお子さんは生まれた時には包茎の状態です。ただし包皮を剥いて亀頭が露出すればそれは「仮性包茎」であり治療する必要はありません。「真性包茎」は、包皮の先端(包皮輪といいますが)が狭いために亀頭を露出させることができない場合をいいます。
大人になるまでに勃起時に亀頭がしっかり露出すればいいのですが、なかなか思春期になると親には見せてくれなくなります。小さいうちからお子さんの「ちんちん」を気にかけてあげてください。重症な包茎のお子さんには、包皮にステロイド軟膏を塗って治療したり、稀ですが手術が必要な場合もあります。